Le kinésithérapeute en première ligne dans le traitement des arthroses

Cette année, la Journée de la kinésithérapie est consacrée à l’arthrose. C’est l’occasion de faire le point sur le rôle primordial joué par le kinésithérapeute dans la prise en charge de cette maladie.
|
Résumé
Selon les nouvelles recommandations internationales, les modalités thérapeutiques non-pharmacologiques doivent être utilisées en première ligne dans la prise en charge des patients souffrant d’une arthrose périphérique. Les modalités thérapeutiques recommandées sont l’éducation et la pratique d’exercices physiques associés ou non à une gestion du poids par des mesures diététiques. Elles constituent le traitement dit « de base » des arthroses périphériques. Elles sont applicables à tous les patients arthrosiques quel que soit leur âge, l’absence ou la présence de comorbidités ou encore la sévérité de la maladie. Le choix de ces modalités thérapeutiques doit se faire après une évaluation du patient et en tenant compte de ses préférences, de ses besoins et de sa capacité physique. Les traitements pharmacologiques peuvent être utilisés en support du traitement non-pharmacologique de base dans le but d’atteindre l’antalgie nécessaire à la bonne exécution des programmes d’exercices physiques. Dans ce but, le kinésithérapeute pourra recommander l’application d’anti-inflammatoires non stéroïdiens (AINS) en topique ou encore des compléments alimentaires (curcuminoïdes, extraits de Boswellia serrata,…) dont l’efficacité a été démontrée dans des études cliniques de bonne qualité.
Mots clés : arthrose, douleur, genou, hanche, recommandation.
Introduction
L’arthrose touche 500 millions de personnes dans le monde. Une personne sur quatre de plus de quarante ans souffre de cette maladie. La moitié a toujours une activité professionnelle. Les répercussions de l’arthrose sur l’état de santé général des personnes sont importantes. L’arthrose des membres inférieurs est une cause majeure de sédentarité chez les séniors et donc de comorbidités. Plusieurs études ont démontré qu’un diagnostic radiologique d’arthrose du genou, surtout si celui-ci est réalisé avant 40 ans, est lié à un risque accru de mortalité de diabète de type II, d’une maladie cardio-vasculaire ou d’insuffisance rénale (Veronese et al., 2016 ; Mendy et al., 2018,). Il est donc important de considérer l’arthrose comme une maladie sérieuse, de la prévenir, de l’identifier précocement et de la prendre en charge de manière optimale.
Trop longtemps l’arthrose a été vue comme une dégradation du cartilage liée à l’usure et au vieillissement. Le chondrocyte, la cellule du cartilage, était considéré comme l’acteur principal de cette dégénérescence. Son rôle dans la physiopathologie de l’arthrose se résumait à produire de façon excessive des enzymes protéolytiques capables de dégrader la matrice extracellulaire du cartilage (Henrotin et al., 2021). On parlait d’un déséquilibre métabolique du chondrocyte caractérisé par une augmentation de son catabolisme et une diminution de son anabolisme. Cette vision simpliste de l’arthrose est maintenant obsolète. Actuellement, on sait que l’arthrose implique l’ensemble des tissus articulaires mais aussi certains tissus extra-articulaires, comme le tissu adipeux et le muscle, et qu’elle est intimement associée à une inflammation chronique de faible intensité locale et systémique et une activation de l’immunité innée. De plus, un lien entre l’incidence et la progression de l’arthrose et le syndrome métabolique (hypertension artérielle, hyperglycémie, excès de graisse corporelle autour de la taille et taux de cholestérol anormal) a été démontré, conférant à l’arthrose le statut de maladie métabolique (Courties et al., 2019) (Figure 1).
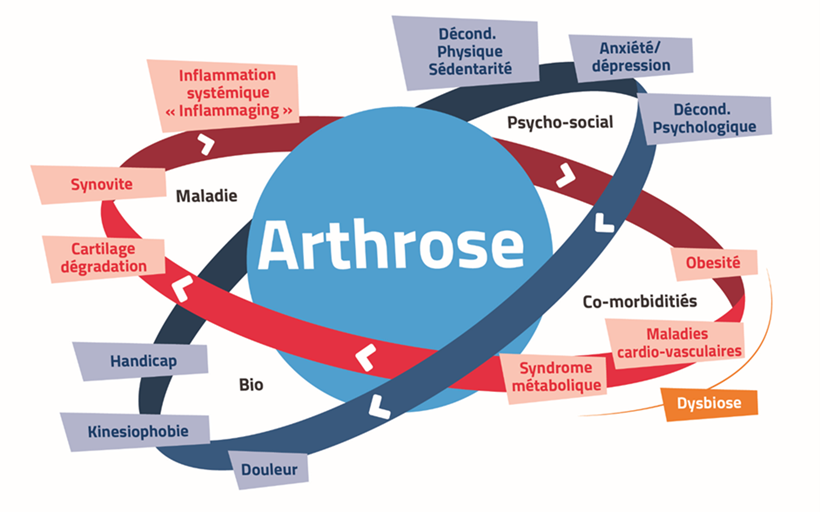
Figure 1. Modèle planétaire de l’arthrose selon Henrotin et al. 2019a
Une douleur chronique mécanique
 Il faut garder à l’esprit que l’arthrose est associée à une douleur chronique de type « mécanique ». Cette douleur qui apparait principalement au mouvement est à l’origine de la peur du mouvement (Henrotin et Mathy, 2020). Ce phénomène appelé aussi kinésiophobie est à l’origine d’un déconditionnement physique et de sédentarité chez les patients. Il s’ensuit une prise de poids voire une obésité et l’apparition ou l’aggravation du syndrome métabolique, qui rappelons-le sont des facteurs associés à la progression de l’arthrose. Comme pour la lombalgie, cette douleur chronique est à l’origine d’anxiété, de peur et de dépression, qui sont des facteurs d’auto-aggravation de la douleur. Il est donc important de rompre ce cercle vicieux et de convaincre le patient de l’importance de bouger lorsque l’on souffre d’arthrose. L’action du kinésithérapeute est trop souvent entravée par des croyances fausses et délétères comme « Plus j’ai mal, plus mon articulation est endommagée » ou « L’exercice va endommager davantage mon cartilage ». Le kinésithérapeute doit lutter contre ces croyances en informant le patient et en l’éduquant à la maladie (Henrotin et al, 2019b).
Il faut garder à l’esprit que l’arthrose est associée à une douleur chronique de type « mécanique ». Cette douleur qui apparait principalement au mouvement est à l’origine de la peur du mouvement (Henrotin et Mathy, 2020). Ce phénomène appelé aussi kinésiophobie est à l’origine d’un déconditionnement physique et de sédentarité chez les patients. Il s’ensuit une prise de poids voire une obésité et l’apparition ou l’aggravation du syndrome métabolique, qui rappelons-le sont des facteurs associés à la progression de l’arthrose. Comme pour la lombalgie, cette douleur chronique est à l’origine d’anxiété, de peur et de dépression, qui sont des facteurs d’auto-aggravation de la douleur. Il est donc important de rompre ce cercle vicieux et de convaincre le patient de l’importance de bouger lorsque l’on souffre d’arthrose. L’action du kinésithérapeute est trop souvent entravée par des croyances fausses et délétères comme « Plus j’ai mal, plus mon articulation est endommagée » ou « L’exercice va endommager davantage mon cartilage ». Le kinésithérapeute doit lutter contre ces croyances en informant le patient et en l’éduquant à la maladie (Henrotin et al, 2019b).
Le muscle, un acteur clé
Chez les patients souffrant d'arthrose du genou, la diminution de la force du quadriceps rapportée à la masse corporelle varie selon les études entre 20 et 40 % par rapport aux personnes sans arthrose (Hurley et al., 1998). Le déficit du quadriceps est associé à un risque plus élevé de développer une arthrose symptomatique du genou et le renforcement spécifique de ce muscle améliore la symptomatologie (Hall et al., 2018). Le rôle protecteur du muscle sur l’arthrose peut s’expliquer par sa capacité à amortir les contraintes mécaniques exercées sur l’articulation, mais aussi par sa fonction endocrine. En effet, des études récentes suggèrent que la contraction du muscle est associée à la libération de myokines anti-inflammatoires (ex. : iristine) et chondroprotectrices (ex. : insulin-like growth factor (IGF)-1) (Noehren et al. 2018). La diminution d’activité physique associée à l’arthrose et donc de contractions musculaires s’accompagne d’une diminution de la sécrétion de ces myokines (Krishnasamy et al., 2018).
Enfin, l’arthrose est un facteur de risque de progression de la sarcopénie (Henrotin et De Breucker, 2022). L’arthrose des membres inférieurs provoque une réduction de l’activité physique avec comme conséquence la prise de masse grasse et la perte de masse musculaire. De plus, l’arthrose est liée à une inflammation chronique locale et systémique caractérisée par des taux sériques élevés d’interleukines et de TNF-alpha, dont on connait le rôle stimulant sur le catabolisme musculaire.
L’arthrose, une maladie métabolique
L’obésité est associée à l’arthrose symptomatique de la main, indiquant que le rôle joué par l’obésité dans la pathogénie de l’arthrose n’est pas uniquement mécanique (Sanchez et al., 2019). De son côté, le syndrome métabolique dans son ensemble ou ses déterminants pris séparément sont des facteurs de risque de l’incidence et de la progression de l’arthrose du genou et ce indépendamment du poids (Grotle et al., 2008). Bien qu’elles soient toujours l’objet de controverses, de nombreux mécanismes physiopathologiques permettent d’expliquer ces associations qui définissent l’arthrose métabolique. Parmi eux, on peut citer l’inflammation systémique de bas grade secondaire à la production endocrine de médiateurs pro-inflammatoires par le tissu adipeux des sujets obèses (adipokines), le stress oxydant induit par l’hyperglycémie chronique et la glycation des protéines chez les patients diabétiques ou encore le rôle délétère sur l’articulation des LDL-oxydés (Courties et al., 2019).
La piste du microbiote intestinal
Le rôle de la dysbiose intestinale, c'est-à-dire l'altération qualitative et fonctionnelle de la flore intestinale dans la dégradation du cartilage et la synovite, a été mis en évidence sur un modèle d’arthrose expérimentale liée à l’obésité (Collins et al., 2015). Chez l’homme, la dysbiose est associée à l’importance de la douleur dans la gonarthrose (Boer et al., 2019). La dysbiose et l’augmentation de la perméabilité intestinale sont associées aux facteurs de risque de l’arthrose, principalement l’âge et l’obésité, aux comorbidités (ex. : diabète de type II, syndrome métabolique, pathologies gastro-intestinales), au style de vie (ex. : sédentarité, mauvaise alimentation, …) ou encore à la prise prolongée de certains médicaments (ex. : anti-inflammatoires non stéroïdiens) (Henrotin, 2020). La dysbiose intestinale contribue à l’inflammation systémique et à la synovite qui sont observées chez le patient souffrant d’arthrose (Berthelot et al., 2019).
Dépister les poussées congestives
L’évolution des arthroses est fréquemment associée à des poussées dites « congestives » correspondant à une réaction inflammatoire de la membrane synoviale corrélée à une accélération de la dégradation du cartilage. Les poussées congestives sont reconnaissables par une augmentation brutale de la douleur sans explication évidente, l’apparition d’une douleur nocturne, d'une raideur articulaire le matin au réveil qui dure plus de 15 minutes, d'un épanchement articulaire et de signes inflammatoires (Zhang et al., 2010). Ces poussées congestives nécessitent une prise en charge particulière visant à réduire l’inflammation (ex. : cryothérapie, AINS topique ou oraux) et à protéger l’articulation (ex. : mise en décharge à l’aide d’une canne).
L’activité au cœur de la prise en charge
 Les trois piliers de la prise en charge non chirurgicale du patient souffrant d’arthrose périphérique sont (Bannuru et al., 2019) :
Les trois piliers de la prise en charge non chirurgicale du patient souffrant d’arthrose périphérique sont (Bannuru et al., 2019) :
- La prévention primaire par la gestion des facteurs de risque modifiables, à savoir :
- les troubles statiques ou défauts d’axe comme le flessum de genou ou de hanche ;
- les traumatismes articulaires (ex. : entorses, lésions chondrale, …) ;
- l’obésité ;
- les comorbidités (syndrome métabolique) ;
- le changement de style de vie (sédentarité).
- Les traitements non-pharmacologiques comme la pratique régulière d’une activité physique (ex. : sport, programmes d’exercices) ;
- Les traitements pharmacologiques comme :
- les AINS topiques ;
- les AINS oraux, les cyclooxygénases (COX)-2 sélectifs ;
- les injections intra-articulaires (corticostéroïdes, acide hyaluronique, plasma enrichi en plaquettes) ;
- les compléments alimentaires dont l’efficacité a été démontrée dans l’arthrose (curcuminoïdes, extrait de Boswellia serrata, …).
Pour être optimale, la prise en charge de l’arthrose doit associer des modalités thérapeutiques pharmacologiques et non-pharmacologiques. Les traitements pharmacologiques doivent être prescrits en support des traitements non-pharmacologiques pour faciliter l’adhésion du patient à l’activité physique, la réalisation de l’activité physique et la récupération après l’effort. (Henrotin et al., 2019a).
Dépister tôt pour mieux prévenir
Un dépistage clinique précoce de la maladie est possible. Le kinésithérapeute doit être attentif à l’apparition de certains signes et symptômes comme : la déformation de l’articulation, la présence de bruits articulaires, une perte d’amplitude articulaire, une atrophie des muscles périarticulaires ou encore l’apparition d’une douleur aux mouvements qui cède au repos. Ces signes et symptômes prédisent très bien la présence d’une arthrose radiologique. Le kinésithérapeute doit également rechercher au cours de son bilan fonctionnel les facteurs de risque, la présence de comorbidités comme la surcharge pondérale ou l’obésité mais aussi des troubles axiaux comme le flessum au niveau du genou ou de la hanche, qui sont des éléments associés à la sévérité clinique de l’arthrose. Enfin, il recherchera la présence de facteurs aggravant la douleur chronique comme la fatigue, la dépression ou la kinésiophobie.
Prévenir pour mieux guérir
Il est possible de prévenir l’incidence et la progression de l’arthrose. Les conseils à prodiguer sont les suivants :
- bien soigner les lésions articulaires (chondrale, méniscale ou ligamentaire), surtout chez les jeunes, avant la reprise d’une activité sportive ou professionnelle sollicitant l’articulation lésée ;
- maintenir un poids idéal et perdre du poids si ce n’est pas le cas ;
- réduire la masse graisseuse, surtout abdominale, si elle est excessive ;
- maintenir ou, le cas échéant, restaurer une musculature performante, c’est-à-dire capable de protéger l’articulation lors des mouvements par une action coordonnée. Il faut donc favoriser les activités physiques sollicitant le contrôle moteur (ex. : yoga, tai-chi, …).
- corriger les déséquilibres musculaires, en étirant les muscles surprogrammés et en renforçant les muscles déprogrammés, pour éviter les compensations déstabilisatrices de l’articulation.
- maintenir une activité physique régulière, surtout chez les seniors.

Un traitement de kinésithérapie multimodal
Les modalités thérapeutiques non pharmacologiques dites « de base » sont en première ligne de la prise en charge et doivent être considérées
chez tous les patients souffrant d’arthrose. Ce traitement de base comporte trois composantes essentielles :
- l’éducation ciblée sur la maladie ;
- la pratique d’une activité physique, y compris les programmes d’exercices à visée thérapeutique ;
- si nécessaire, la gestion du poids par des mesures diététiques.
Recommandations sur la pratique de l’activité physique
L’intérêt général de l’activité physique est reconnu par l’Organisation Mondiale de la Santé (OMS) (WHO, 2015). L’OMS recommande pour tout individu sain la pratique d’au moins 150 minutes par semaine d’une activité physique d’intensité modérée (3-5,9 Metabolic Equivalent of Task (METs) ; ex. : 30 minutes de marche à pied à 4-5 km/h 5 fois par semaine) ou la pratique pendant 75 minutes d’une activité physique d’intensité élevée (≥ 6 METs ; ex. : course à pied, cyclisme, natation, marche à pied à 7,2 km/h) ou la combinaison de ces deux types d’activité.
Les recommandations de l’European League Against Rheumatism (EULAR) de 2018 (Raush Osthoff et al., 2018) dédiées à l’activité physique dans les rhumatismes inflammatoires chroniques et l’arthrose des articulations portantes (coxarthrose, gonarthrose) énoncent clairement le contenu des programmes d’exercices indiqués pour les patients souffrant de ces pathologies. Idéalement, ces programmes devraient inclure des exercices cardio-respiratoires et/ou de renforcement musculaire contre résistance et/ou d’étirement et/ou de contrôle moteur. Ils devraient être individualisés et élaborés après une évaluation des besoins, des préférences et de la capacité physique du patient. Dans l’optique d’un effet bénéfique durable sur les symptômes de l’arthrose, il est essentiel de structurer les programmes d’exercices, d’y intégrer des exercices simples facilement reproductibles par le patient, d’identifier les barrières à leur exécution et de les planifier dans la vie quotidienne du patient. Il faut ainsi définir la durée d’une séance, le type d’exercice en spécifiant leur intensité et leur fréquence afin d’atteindre l’objectif recommandé par l’OMS. Il faut également favoriser l’adhésion des patients à ces programmes d’exercices. Nous proposons quelques conseils à cet effet dans le tableau 1 ci-dessous :
| Tableau 1 : Comment favoriser l’adhésion du patient à la pratique d’exercices physiques ? |
|---|
|
Prescription de la kinésithérapie dans la pratique médicale
La prescription médicale peut comporter les éléments suivants :
- Un bilan fonctionnel visant à déterminer le statut algo-fonctionnel, la capacité physique, les besoins et les préférences du patient.
- De la physiothérapie antalgique (ex. : courant de basse fréquence de type E (libération d’endorphine), ondes courtes athermiques, ultrasons pulsés) si la douleur mécanique et/ou au repos est supérieure ou égale à 7 sur une échelle visuelle analogique (EVA).
- De la cryothérapie compressive intermittente et de longue durée sur le genou ou la hanche en cas de poussée congestive (effet anti-inflammatoire) ou gazeuse sur les tendinopathies (ex. : tendon rotulien et/ou la patte d’oie dans la gonarthrose).
- Des massages décontracturants ciblés sur les muscles douloureux et hypertoniques (ex. : les ischios-jambiers et les gastrocnémiens dans la gonarthrose pour lutter contre le flessum ; les fessiers dans la coxarthrose).
- Des mobilisations passives, des oscillations rythmiques ou des manœuvres de décoaptation et de décompression de l’interligne articulaire concerné (ex. : techniques de Maitland ou de Sohier).
- Un programme d’exercices structurés comprenant, en fonction des besoins du patient, un ou plusieurs des exercices suivants :
- exercices aérobiques visant à solliciter la fonction cardio-respiratoire ;
- exercices de renforcement musculaire (privilégier les exercices en chaîne fermée comme la presse dans la gonarthrose) (ex. : renforcement du quadriceps dans la gonarthrose, du moyen fessier dans la coxarthrose) ;
- étirements des muscles sur-programmés ou sur-sollicités soit en statique (entre 30 et 60 secondes pour les personnes âgées) ou en contracté/relâché (technique dite de PNF (Proprioceptive Neuromuscular Facilitation – 3 à 6 secondes de contraction volontaire suivies de 10 à 30 secondes d’étirement) (ex. : les ischio-jambiers et les gastrocnémiens dans la gonarthrose et le psoas et les péri-trochantériens dans la coxarthrose pour lutter contre le flessum).
- contrôle neuromusculaire pour restaurer la capacité à produire un mouvement contrôlé grâce à une activité musculaire coordonnée et améliorer la stabilité de l'articulation pendant une activité physique (ex. : programme GLA:D canada www.gladcanada.ca ) (Skou et al., 2018).
- Le bandage élastique de soutien (ex. : genouillère) est à envisager en l’absence de réponse thérapeutique suffisante aux traitements non pharmacologiques de base et si le patient accepte de le porter (Coudeyre et al., 2018).
- Une orthèse de décharge ou de stabilisation en cas d’instabilité sévère, d’échec du traitement non-pharmacologique de base ou du bandage élastique de soutien et après une évaluation biomécanique de l’articulation concernée (Coudeyre et al., 2018). Concernant l’arthrose de la base du pouce (rhizarthrose), les orthèses doivent être envisagées pour soulager les symptômes avec une utilisation conseillée d’au moins 3 mois.
- Les soins d’hydrothérapie pratiqués lors d’une cure thermale sont particulièrement indiqués en cas de polyarthrose touchant par exemple les mains, le rachis et les articulations portantes.
- Une semelle orthopédique correctrice peut être prescrite en cas d’un déséquilibre statique du bassin objectivé par l’imagerie (radio, scaniométrie), de l’existence d’un varus ou valgus de l’arrière-pied et/ou d’un défaut d’axe au genou (varum ou valgum). Elle doit-être réalisée par un podologue équipé de moyens techniques, notamment une plateforme de marche dotée de capteurs de pression.

La kinésithérapie est en première ligne dans la stratégie thérapeutique de fond de la pathologie arthrosique. Elle est basée sur trois fondamentaux : l’éducation à la maladie, la pratique régulière d’une activité physique, y compris des programmes d’exercices structurés, et la gestion du poids si nécessaire. Il est essentiel de responsabiliser et de motiver chaque patient, quel que soit son profil, à la pratique régulière d’une activité physique. Ce traitement dit « de base » permet non seulement d’améliorer le statut algo-fonctionnel du patient arthrosique, mais aussi son état de santé général en prévenant ou en traitant certaines comorbidités comme le syndrome métabolique.
En conclusion
- La kinésithérapie est essentielle à une bonne prise en charge des patients arthrosiques.
- L’éducation à l’arthrose et l’activité physique associée si nécessaire à une gestion du poids par des mesures diététiques constituent le traitement de base de l’arthrose.
- Les traitements pharmacologiques doivent être proposés en support de la kinésithérapie pour faciliter l’adhésion du patient aux exercices physiques et la réalisation de ceux-ci.
Liens d’intérêts
Yves Henrotin déclare percevoir des honoraires de consultance des sociétés Artialis, Nestlé, IBSA, Tilman, Laboratoire Expanscience, MagPharm, Thuasne, Genequine, Hyphens et Labrha.
Références bibliographiques
1. Bannuru RR, Osani MC, Vaysbrot EE, Arden NK, Bennell K, Bierma-Zeinstra SMA, Kraus VB, Lohmander LS, Abbott JH, Bhandari M, Blanco FJ, Espinosa R, Haugen IK, Lin J, Mandl LA, Moilanen E, Nakamura N, Snyder-Mackler L, Trojian T, Underwood M, McAlindon TE. OARSI guidelines for the non-surgical management of knee, hip, and polyarticular osteoarthritis. Osteoarthritis Cartilage. 2019; 27(11): 1578-1589.
2. Berthelot JM, Sellam J, Maugars Y, Berenbaum F. Cartilage-gut-microbiome axis: a new paradigm for novel therapeutic opportunities in osteoarthritis. RMD Open. 2019; 5(2): e001037. doi: 10.1136/rmdopen-2019-001037. PMID: 31673418; PMCID: PMC6803002.
3. Boer CG, Radjabzadeh D, Medina-Gomez C, Garmaeva S, Schiphof D, Arp P, Koet T, Kurilshikov A, Fu J, Ikram MA, Bierma-Zeinstra S, Uitterlinden AG, Kraaij R, Zhernakova A, van Meurs JBJ. Intestinal microbiome composition and its relation to joint pain and inflammation. Nat Commun. 2019 25; 10(1): 4881. doi: 10.1038/s41467-019-12873-4. PMID: 31653850; PMCID: PMC6814863.
4. Collins KH, Paul HA, Reimer RA, Seerattan RA, Hart DA, Herzog W. Relationship between inflammation, the gut microbiota, and metabolic osteoarthritis development: studies in a rat model. Osteoarthritis Cartilage. 2015; 23(11): 1989-98
5. Coudeyre E, Nguyen C, Chabaud A, Pereira B, Beaudreuil J, Coudreuse JM, Deat P, Sailhan F, Lorenzo A, Rannou F. A decision-making tool to prescribe knee orthoses in daily practice for patients with osteoarthritis. Ann Phys Rehabil Med. 2018; 61(2): 92-98.
6. Courties A, Sellam J, Berenbaum F. Metabolic syndrome-associated osteoarthritis. Curr Opin Rheumatol. 2017; 29(2): 214-222
7. Courties A, Berenbaum F, Sellam J. The Phenotypic Approach to Osteoarthritis: A Look at Metabolic Syndrome-Associated Osteoarthritis. Joint Bone Spine. 2019;86(6):725-730.
8. Grotle M, Hagen KB, Natvig B, Dahl FA, Kvien TK. Obesity and osteoarthritis in knee, hip and/or hand: an epidemiological study in the general population with 10 years follow-up. BMC Musculoskelet Disord. 2008 ; 9:132-147.
9. Hall M, Hinman RS, Wrigley TV, Kasza J, Lim BW, Bennell KL. Knee extensor strength gains mediate symptom improvement in knee osteoarthritis: secondary analysis of a randomised controlled trial. Osteoarthritis Cartilage. 2018; 26(4): 495-500.
10. Henrotin Y, Demoulin C, Mathy C. Traitements non pharmacologiques de l’arthrose : incontournables et indispensables. Rev Prat. 2019b; 69(5):510-514.
11. Henrotin Y, Mathy C. Les douleurs de la gonarthrose. Comment les prendre en charge? Que dire à vos patients? Revue Rhumatos 2020a; 153 : 152-9.
12. Henrotin Y. Le microbiote : une nouvelle cible pour traiter l’arthrose. Revue Rhumatos 2020b; 157 : 5-8.
13. Henrotin Y, Richette P, Chevalier X. Physiopathologie de l’arthrose : un changement de paradigme qui ouvre le champ des possibles à de nouvelles thérapies. Revue Rhumatos 2021 ; 168 : 151-59.
14. Henrotin Y, De Breucker S. A la recherche du phénotype « obèse sarcopénique » chez les patients souffrant de gonarthrose. Réflexion Rhumatologique 2022 ; 1 : 10-24.
15. Hurley MV. Quadriceps weakness in osteoarthritis. Curr Opin Rheumatol. 1998 May;10(3):246-50. doi: 10.1097/00002281-199805000-00015. PMID: 9608328.
16. Mendy A, Park J, Vieira ER. Osteoarthritis and risk of mortality in the USA: a population-based cohort study. Int J Epidemiol. 2018 Dec 1;47(6):1821-1829.
17. Raush Osthoff AC, Niedermann K, Braun J, Adams J, Brodin N, Dagfinrud H, et al. 2018 EULAR recommendations for physical activity in people with inflammatory arthritis and osteoarthritis Ann Rheum Dis 2018;77(9):1251-1260.
18. Sanchez-Santos MT, Judge A, Gulati M, Spector TD, Hart DJ, Newton JL, Arden NK, Kluzek S. Association of metabolic syndrome with knee and hand osteoarthritis: A community-based study of women. Semin Arthritis Rheum. 2019 Apr;48(5):791-798
19. Skou ST, Bricca A, Roos EM. The impact of physical activity level on the short- and long-term pain relief from supervised exercise therapy and education: a study of 12,796 Danish patients with knee osteoarthritis. Osteoarthritis Cartilage. 2018 Nov;26(11):1474-1478
20. Veronese N, Cereda E, Maggi S, Luchini C, Solmi M, Smith T, Denkinger M, Hurley M, Thompson T, Manzato E, Sergi G, Stubbs B. Osteoarthritis and mortality: A prospective cohort study and systematic review with meta-analysis. Semin Arthritis Rheum. 2016 Oct;46(2):160-167. doi: 10.1016/j.semarthrit.2016.04.002. Epub 2016 Apr 13. PMID: 27179749.
21. World Health Organization. Global recommendations on physical activity for health. 2010. http://apps.who.int/iris/bitstream/10665/44399/1/9789241599979_eng. pdf. Consulté le 15 juin 2015.
22. Zhang W, Doherty M, Peat G, Bierma-Zeinstra MA, Arden NK, Bresnihan B, Herrero-Beaumont G, Kirschner S, Leeb BF, Lohmander LS, Mazières B, Pavelka K, Punzi L, So AK, Tuncer T, Watt I, Bijlsma JW. EULAR evidence-based recommendations for the diagnosis of knee osteoarthritis. Ann Rheum Dis. 2010; 69(3): 483-9.
23. Noehren B, Kosmac K, Walton RG, Murach KA, Lyles MF, Loeser RF, Peterson CA, Messier SP. Alterations in quadriceps muscle cellular and molecular properties in adults with moderate knee osteoarthritis. Osteoarthritis Cartilage. 2018; 26(10):1359-1368.
24. Krishnasamy P, Hall M, Robbins SR. The role of skeletal muscle in the pathophysiology and management of knee osteoarthritis. Rheumatology (Oxford). 2018 1;57(suppl_4):iv22-iv33.

 Auteur : Professeur Yves Henrotin
Auteur : Professeur Yves Henrotin













